前立腺小線源療法
小線源療法とは
小線源療法とは小さな放射性物質を治療する臓器に挿入して行う放射線治療です。英語ではブラキ・セラピーと言われています。ブラキ(brachy)とは短いという意味で、放射線源と照射目標との距離が短いことからこのように呼ばれています。
小線源療法の特徴
【どのような治療なのか】
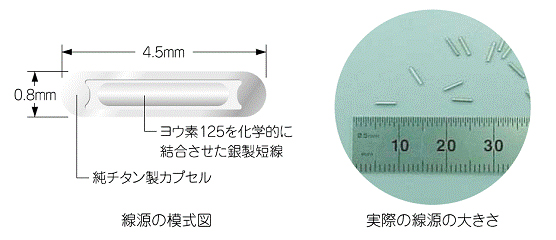
非常に弱い放射線を出す小さな線源(長さ約4.5mm、直径約0.8mm)を80個ほど前立腺内に挿入し、前立腺内の癌病巣へ放射線を照射します。 線源はカプセルになっておりチタン製で、その中に放射性ヨード(I-125)が密封されています。 放射線量は徐々に弱まり、1年後にはほとんどゼロになります。この治療が適しているのは転移や浸潤がなく、癌が前立腺内に限局している場合に限られます。 早期の性質のおとなしい癌に対しては手術と同等の効果を得られると考えられていますが、進行した癌には効果が少ないことが分かっています。 また前立腺が非常に大きい場合や前立腺肥大症の手術の既往の有る方には治療ができないことがあります。入院して治療を行います。腰椎麻酔をかけ、肛門から超音波で前立腺を観察しながら会陰部(陰嚢と肛門の間)から前立腺に向かって線源挿入用の針を刺入します。 その針を通してヨード125のカプセルを挿入します。 線源を入れる位置、数はコンピューターを使ってあらかじめ計算しておきます。入院期間は4日間ほどです。
この治療法は前立腺癌に対する放射線治療として、アメリカでは15年以上も行われており、ごく一般的な治療法として既に確立されています。最近ではアメリカで年間50,000人以上がこの治療を受けており、この数は前立腺全摘手術を受ける人とほぼ同数です。
この治療は限局性の前立腺癌においてのみ施行可能です。比較的侵襲が少なく、安全で有効な治療法であることはアメリカで立証されていますが、放射線治療の一種である以上、放射線による副作用が全くないわけではありません。また、治療効果も前立腺全摘手術とほぼ同等と考えられていますが、それ以上のものではありません。すべてにすぐれた夢のような治療法ではけっしてありません。
日本では2003年3月にようやくヨード125線源の永久留置が医療法上認可され、2003年7月からこの治療が施行可能になりました。現在、日本では全国の約40施設でこの治療が施行されています。当院では泌尿器科、放射線科が全面的に協力し、十分な準備のうえ、この新しい治療を開始するに至りました。
【小線源療法の長所】
- 1.安定した照射野が得られる
- 前立腺は腸管の動きや膀胱内の尿量によって位置が変化し、一般に1-2cmは移動します。外照射の場合は照射位置を決定するとそこに照射を繰り返しますので、照射野が前立腺から少しずれる可能性があります。小線源療法の場合には線源が前立腺内にあるため、確実に前立腺内に照射が行われます。
- 2.放射線障害がおこりにくい(副作用が少ない)
- 外照射の場合は、体の外から患部に放射線を照射するため強いエネルギーでの照射が必要となります。そのため、前立腺の周囲の組織にも放射線がかかり、放射線に弱い直腸や膀胱粘膜、皮膚などで放射線障害が起こることがあります。ところが小線源療法では、線源であるヨード125のエネルギーが弱いため、前立腺内には十分な量の照射が可能ですが、前立腺周囲への照射量は少なく抑えられます。そのため、皮膚への影響はほとんどなく、直腸や膀胱での放射線障害の起こる可能性も低く、これがこの治療の大きな利点です。
- 2.尿失禁が少なく性機能が維持されやすい
- 前立腺癌の治療の一つの課題は、いかに尿失禁を起こさず、性機能(勃起能)を維持してQOL(生活の質)を低下させないようにするかということにあります。小線源療法では、治療直後の尿失禁はほとんどなく、長期間の経過観察でまれに生じる程度です。
性機能に関しても、この小線源療法が最も成績が良く、5年後に性機能が維持される率は7-8割と報告されています。ちなみにホルモン療法では性機能はほとんどの場合に失われますし、前立腺全摘手術において神経温存手術を試みても性機能が保たれる率は3-4割程度といわれています。放射線の外照射の場合でも性機能が保たれる率は5割程度といわれています。 - 4.入院・治療期間が短い
- 小線源療法は、後述するような手術手技や半身麻酔が必要で、体に全く負担がないわけではありませんが、前立腺全摘手術と比較するとかなり負担の少ない治療法です。当院では、基本的に入院期間は3泊必要となりますが、前立腺全摘手術より短いものです。外照射の場合は、7-8週かかり、連日の通院治療が必要です。いずれにしても、小線源療法は入院が必要とはいえ、短い治療期間ですむ治療法です。
小線源療法の適応
- 1.前立腺に限局した浸潤・転移のない症例にのみ可能です
- 小線源療法の特徴の項で述べたように、この治療は前立腺周囲の照射量は少ないため、もし癌が前立腺の周囲までおよんでいた場合(被膜外浸潤や精嚢浸潤)は十分な治療効果が期待できません。また、骨やリンパ節などの他の臓器に転移を認める場合は転移巣に効果がないため治療の対象になりません。したがって、前立腺の中だけにとどまっている癌(臨床病期B(T2))がこの治療の対象になります。さらに、もともと浸潤や転移がありホルモン治療を行った後に画像上それが消失したとしても、この治療の適応になりません。
- 2.再発例は適応になりません
- 前立腺全摘手術後に再発した例や、放射線治療後の再発例ではこの治療は施行できません。また、ホルモン治療中にPSAが上昇してきたような症例もこの治療は無効です。
- 3.その他、治療ができないもの
- ・過去に前立腺の手術を行っている場合。
- ・前立腺が極端に大きい場合(40cc以上の場合)。ただし、ホルモン治療で40cc以下まで縮小した場合は可能です。
- ・下部尿路症状のひどい場合(術後尿路閉塞をきたす可能性があります)。
- ・下肢の開脚や挙上などの体位がとれない場合。
- ・骨盤部への放射線治療の既往がある場合。
- ・前立腺結石が著しく、線源の挿入が困難と判断された場合。
- ・前立腺炎
- ・合併症のために、この治療や麻酔に伴う危険が高いと判断された場合。
- ・アスピリンやワーファリンなど出血傾向をまねく薬剤を使用して、一定の期間その薬剤を中止できない場合。
- ・その他、医師が本治療の適応でないと判断された場合。
治療までの流れ
- 1.初診から治療の決定まで
- 他施設で生検を受けられ、前立腺がんの診断がついた方は初診時に現在までのデータ(可能な限り紹介状)をお持ち下さい。必要な情報は下記の通りです。
- ・生検時のPSA値
- ・臨床病期
- ・組織のグリソンスコアー
- ・現在までの治療内容
- ・既往症
- ・現在服用中の薬(アスピリンやワーファリンなど出血傾向をまねく薬剤は治療の前後2週間ほど休薬が必要です)
- ・臨床病期診断で用いたレントゲン写真
- ・生検の病理標本(必ず当院で再確認させていただきます)
- これらのデータをもとに、治療の可否、また治療可能な場合、小線源療法単独で治療可能か、外照射の併用が望ましいかが決定されます。その後、患者さんにこの治療を受けられるかどうかを決心していただくことになります。
- 2.治療前のプランニング(照射計画)
- 治療日の3~4週前に必ず来院していただき、治療のためのプランニング(照射計画)を行います。具体的には、治療時と同じ体位をとり、尿道カテーテルを挿入後、経直腸エコーで前立腺の形態を三次元的に解析してコンピューターに取り込みます。このデータをもとに線源の配置および使用線源数を決定します。
同時に入院および治療に必要な一般検査として、胸部X線写真、心電図、一般血液検査、出血時間の検査を行います
。
- 3.入院
- 一般的に入院は3泊4日を予定しています。入院の部屋に関しては、ご希望に添わない場合もございます。入院時に持参いただくものは、入院予約時に外来の看護師から説明があります。入院後、治療に関する質問がありましたら医師もしくは看護師にお尋ね下さい。
治療の実際
- 1.治療前日に行うもの
- ・陰部の切毛
- ・下剤の服用(夜)
- 2.治療当日に行うもの(午前中)
- ・点滴
- ・浣腸
- 3.治療時
- ・絶食(少量の水分は可)
- ・麻酔は基本的に腰椎麻酔(眠くなる薬剤を点滴することもあります)
- ・尿道カテーテルを挿入
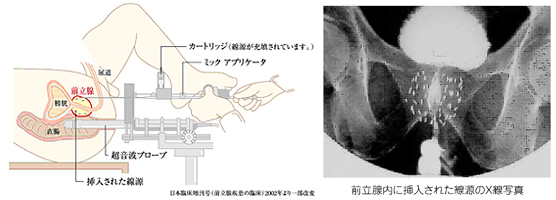
- ・肛門からエコーを挿入し、エコーを見ながら会陰部からアプリケーター針とよばれる針を20本ほど挿入し、コンピューターで計算した通りに線源を計50~100個留置します。
- ・治療時間:約2~3時間
- ・治療後3時間で水分のみ摂取可能
- 4.翌日
- ・食事開始
- ・CT、MRI等の検査
- ・尿道カテーテル抜去
- ・問題なければ翌々日に退院となります(3泊4日)
- 5.退院後
- ・治療前に服用していたアスピリンやワーファリンなど出血傾向をまねく薬剤は治療後1週間して再開して下さい。
- ・退院後2週間目に泌尿器科外来を、1ヵ月後に泌尿器科外来および放射線科外来を受診していただき、PSAの採血と、CT検査を外来で行いますので、必ず受診して下さい。